2024年度、厚生労働省は診療報酬を改定し、「身体拘束を最小化する体制整備」をすべての病棟・病室*の施設基準に盛り込みました。従来から掲げてきた、身体拘束ゼロに向けて一歩踏み込んだことで、これから医療現場における身体抑制のあり方が大きく変わることが予想されます。(*精神保健福祉法の規定が別途ある、精神科病院・精神病室のある病院は除く)
平成医療福祉グループでは、2015年に「身体抑制廃止委員会」を立ち上げ、すべての病院・施設での「身体抑制ゼロ」の実現を目指してきました。この取り組みを中心となって進めてきたグループ代表の武久敬洋さんと、看護部長の加藤ひとみさんに、どのように身体抑制をしない看護を実現してきたのか、これまでの歩みと身体抑制ゼロに向けての思いを伺いました。
*身体抑制について、厚生労働省、新聞などで「身体拘束」が使われている場合はそのまま引用しています。
<プロフィール>
武久敬洋(たけひさ・たかひろ)
平成医療福祉グループ代表。徳島県神山町在住。3人の子どもの父。2010年、平成医療福祉グループへ入職。以降、病院や施設の立ち上げなどに関わりながら、グループの医療・福祉の質向上に取り組む。2022年、グループ代表に就任。共同編集した著書に『慢性期医療のすべて』(2017 メジカルビュー社)がある。
加藤ひとみ(かとう・ひとみ)
平成医療福祉グループ看護部部長。香川県高松市出身。1996年、博愛記念病院に介護士として入職。介護福祉士の資格を取得した後、徳島県立看護学院(現・徳島県立総合看護学校)にて看護師の資格を取得。2012年、世田谷記念病院の立ち上げに加わり、看護部部長に就任。
患者さんのQOLを低下させない
2024年2月8日、朝日新聞デジタルに「日本の身体拘束、時間・件数とも世界で突出 国際研究論文で明らかに」という記事が掲載されました。その記事では、日本の精神科病院における身体拘束が他国より突出して多いことを示すケンブリッジ大学出版局の国際共同研究論文が紹介されています。
日米英など5カ国の研究者9人の調査では、年間の入院患者1人あたりの拘束時間が日本では730時間。世界で最も拘束時間が短い、ニュージーランドの1.1時間の663倍にものぼることがわかりました。この調査は精神科病院を対象としていますが、精神科に限らず、認知症患者などに対して、日本の医療現場では身体抑制が広く行われてきた歴史があります。
そのことについて、平成医療福祉グループ全体の身体抑制ゼロに向けて、現場で取り組みをリードする看護部長の加藤ひとみさんは、「日本の医療は、治療については諸外国より進んでいる面があっても、患者さんの生活に関してはあまり重きを置いてこなかった気がします」と述べます。

加藤さん「何度もニュースになりましたが、昔の精神科病棟の患者さんは牢屋のような場所に閉じ込められるなど、本当にひどい扱いを受けていました。精神に障害を持つ人に対しての意識が、諸外国に比べて非常に低かったのは間違いありません」
同グループ代表で、加藤さんとともに身体抑制ゼロを推進する医師の武久さんは、「日本では医療といえば急性期医療がメインで、慢性期や回復期の患者さんに目が向けられるようになったのは、比較的最近であることも身体抑制がはびこった背景にあると思います」と語ります。
武久さん「多くの医師にとって一番の問題は、急性期の患者の生命を救うことです。日々の仕事に忙殺されるなかで、慢性期や回復期に移った患者さんの身体抑制の問題まで考える余裕がないというのが現実だと思います。しかしだからこそ慢性期医療をメインにする平成医療福祉グループでは、患者さんの生活や人生を考えていく必要があります。身体抑制の廃絶も患者さんのQOLを考えれば、当然の取り組みです」
身体抑制が教科書にも載っていた過去
同グループで身体抑制ゼロの取り組みが始まったのは、2010年に武久さんが博愛記念病院に入職した頃でした。「急性期病院で整形外科医として手術や治療を行っていたときにはあまり目に入らなかった、身体抑制を受けている患者さんの姿が目にとまった」ことがきっかけになりました。

武久さん「それまでは自分も、急患の患者さんの治療に一生懸命で、身体抑制の問題性に気づかなかった。でも博愛記念病院の患者さんを見て、『自分だったら絶対に拘束されたくない。自分がされたくないことを、ほかの人にしては絶対にいけない』と強く思ったんです」
加藤さんは、1996年に介護士として同グループに入職。後に看護師資格を取得し、2001年からは看護師として働きはじめました。介護士と看護師、ふたつの立場から見ていた当時の医療現場のようすはどうだったのでしょうか。
加藤さん「介護士だった頃は、『医師の指示だから、身体抑制はしないといけないもの』という認識の中で働いていました。自分の判断で抑制を外せば怒られるので、おむつ交換やお風呂に連れて行った後で、当たり前のように元の状態に戻していました。看護師学校に通っていた頃も、教科書にも『抑制の仕方』や『抑制帯の作り方』が普通に載っていた時代だったんです」
しかし身体抑制についての認識は、2000年を境に大きく変わっていきます。同年4月にスタートした介護保険制度では、介護保険が適用される施設の運営基準の一つとして、「身体拘束の禁止規定」が定められました。これにより、介護施設などでは入所者の身体抑制をすることは原則的に禁止となりました。また高齢者に対する身体抑制の大きな問題として、長時間続けることで身体機能が低下し、寝たきりの状態になる可能性を高めることも広く知られるようになりました。
武久さん「身体的な問題に加え、長時間の拘束が続くと患者さんは、すごいストレスを感じて暴れたり叫んだりします。それでも拘束が解かれなければ無力感に襲われ、鬱状態になり、生きる意思を失って死期を早めることにもつながります。まだ抑制に対して、怒ったり反抗している患者さんのほうが『健全』であると言えるのです」
「問題行動」という言葉の問題
一方で多くの病院ではこれまで、医療者に対して反抗的な行動をとる認知症患者に対して、「問題行動あり」というレッテルを貼ることで、身体抑制の免罪符としてきた側面があると加藤さんは指摘します。しかし、同グループでは「問題行動」という言葉をできるだけ使わないようにしているそうです。
加藤さん「急性期病院から転院されてくる患者さんのうち、身体抑制されている人はほとんど『問題行動あり』と情報提供書に書いてあります。そこには『この患者さんは問題を起こすから、抑制されても仕方がない』という意識が見えます」
武久さん「問題行動という言葉を発するときは、『医療者にとっての』という前置きが必要だと考えています。自分たちにとって都合の悪いことを患者側の問題ととらえ、未然に防ぐために身体抑制をしているわけです。そうではなく患者さんの問題とされる行動を『本当に問題なのか』と問い直す姿勢が必要です」
2人がタッグを組んでの身体抑制ゼロに向けての活動は、武久さんが2010年から病院長を務めた東京の世田谷記念病院から始まりました。当初は、現場スタッフからの抵抗があったと加藤さんは語ります。
加藤さん「『転倒したらどうするんですか?』『チューブを抜いちゃったら責任がとれません』といった不安や心配の声が看護師たちから上がりました。患者さんが怪我をしたら自分たちの責任問題になりますし、患者さんの家族から訴訟される可能性もあります。心配するのは当然です」

抑制をしたくてする人はいない
そんなマインドを変えるきっかけの一つとなったのが、ある若い男性の入院患者の退院でした。その男性は大学のラグビー部に所属しており、練習中にほかの選手と衝突して脳震盪を起こしました。脳から出血し一時は生命の危険に陥りましたが、急性期を脱して、世田谷記念病院へと転院してきました。
加藤さん「脳に高次機能障害が残っていたので、急にベッドに立ち上がって暴れたり、『家に帰りたい』と看護師の手を振り払ってエレベーターに無理やり乗ろうとしたりするんです。ある日ついにスタッフを叩いたので、医師から『看護師のことを守るために抑制を許可する』と言われました」(加藤さん)
それに対して、加藤さんを含む当時の看護役職者は、「若い人を抑制してしまうと、回復後にも嫌な記憶がずっと残ってしまう」と危惧し、抑制をしない方針を決めてスタッフにも伝えました。加藤さんたちは交代でその男性を見守り、ケアすることで、落ち着きを取り戻してもらうことに成功し、無事に退院の日を迎えることができました。

加藤さん「このできごとから、『抑制しなくても大丈夫なんだ』という意識が現場に広がっていきました。転倒の危険性がある患者さんも、見守りセンサーや超低床ベッドなどを導入すると抑制を外せました。また談話室に常に一人の看護師がいる体制にして、患者さんとレクリエーションしながら見守るようにすると、さらに抑制の必要がなくなりました。こうした成功体験の積み重ねによって、スタッフのモチベーションも向上していきました」
加藤さんは「抑制をしたくてやっている人は、現場に一人もいません」と言います。患者さんやその家族に申し訳なさを覚えながらも、「やらなくてはならない」という思いで続けるうちに、いつしか感覚が麻痺していってしまう。それが身体抑制の怖さであると語ります。
武久さん「その男子学生のように、混乱の中で暴力をふるってしまっても、それは何らかの要因によって『そういう状況』に追い込まれていると考えることが大切です。患者さんの立場に立って『なぜその行動をするのか』という目線で観察・分析を続けて、”問題行動”の原因を探ってアプローチしていけばいい。それが身体抑制をゼロに導く基本的な考え方です」
トップが変われば現場も変わる
現在、同グループは、医師、看護師、薬剤師、介護士、リハビリスタッフなどが参加し、それぞれの専門から身体抑制廃止を議論する「身体抑制廃止委員会」を設置しています。たとえば、薬剤師は薬を調整したり、理学療法士や作業療法士はリハビリの方法を変えたりと、多職種で連携しながらひとりの患者さんを診ることにより、身体抑制を避ける工夫が生まれています。
しかし、身体抑制の指示を出す権限をもっているのは医師です。加藤さんは「病棟責任者の医師の考え方は現場に対する影響力が大きい」と言います。過去にも、病棟責任者の交代により身体抑制の数が変化した事例もあるそうです。そこで、同グループでは各病院で定期的に行う、身体抑制廃止委員会によるスタッフ研修に力を入れています。
武久さん「新しく入ってきた医師の方は、以前にいた病院の方針や文化をそのまま継続していることがよくあります。身体抑制廃止委員会による研修を続けること、グループ内の身体抑制に関するデータを取り続けることには、大きな意味があります」

今年3月5日に行われた研修では、医師から「ALSを患い、気管切開と人工呼吸器を装着している患者さんが、人工呼吸器を外そうとする。身体抑制を外すにはどうしたらよいか」という質問がありました。武久さんは「視線でコミュニケーションがとれるIT機器を導入して、意思疎通を活性化させればストレスが減り落ち着くのではないか」とアドバイス。「コミュニケーションがきちんと行われていれば、そもそも抑制は必要がないケースがほとんどです」と言います。
武久さん「認知症の患者さんは自分が置かれている状況がわからない。『なぜこのチューブが自分の身体に入っているのか』が理解できないから抜いてしまうわけです。コミュニケーションが成立していれば、状況の理解も深まりますし、意思が伝わらないストレスによる暴力行為なども減っていきます」
身体抑制を減らすための工夫
武久さんたちの粘り強い働きかけとスタッフの努力により、同グループにおける身体抑制は、着実にゼロに近づいていきました。しかしそれでもなお、わずかに抑制ミトンの着用などをなくせないのは、点滴などのチューブ類を抜去してしまうケースでは、どうしても身体抑制が必要になることがあるからです。しかし武久さんは、医療行為の変更に踏み込むことでさらに身体抑制を減らせると言います。

武久さん「例えば栄養補給のために、中心静脈カテーテルで高カロリー輸液を患者さんの体内に入れるときも、頚部への挿入だと、気になって抜こうとしてしまう患者さんが増えます。それに対して、足の鼠径部の下15cmぐらいのところにある遠位大腿静脈から挿入すると、意識からチューブの存在が消えるので、抜こうとする確率がガクンと減ります。また夜間にチューブを外してしまう人に対しては、昼間の時間に刺激の多い環境で過ごしてもらうことで、夜にぐっすり眠ってもらうことも有効です」
加藤さんも看護の現場で、独自にさまざまな工夫を凝らしてきました。ある患者さんに抑制ミトンをつけた理由をスタッフに聞くと「気管カニューレを抜くんです」という答えが返ってきました。しかし詳しく状況を聞くと、手で掴んで抜くわけではなく、不随意運動で腕が動き、チューブにひっかかって抜けてしまうことがわかりました。
加藤さん「そのときは、肘関節の内側にクッションを入れてあげることで、不随意運動をしても喉まで腕が届かなくなったので、ミトンを外すことができました。現場に行って看護師さんと細かく状況を観察することで、かなりの数の抑制が外せると考えています」
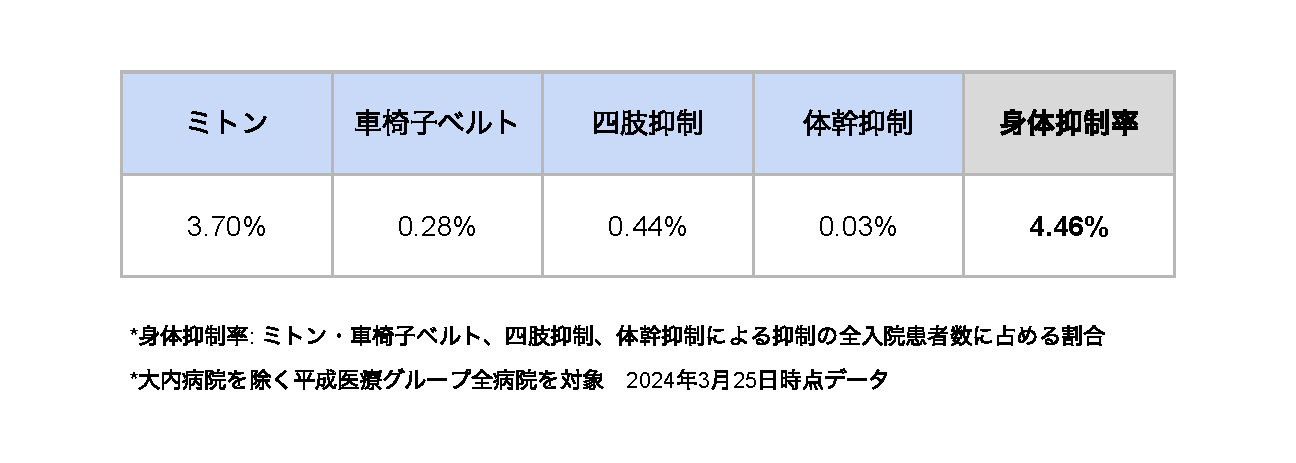
社会がリスクを許容することも必要
身体抑制をゼロにするうえでは、「患者さんの家族と話し合って、どういう療養方針をとるかを伝えておくこと」が、とても大切になると武久さんと加藤さんは口を揃えます。
加藤さん「うちのグループでは入院時に、『原則的に身体抑制はしません』と伝えますが、それでも『看護師さんに迷惑をかけてはいけないので、縛っていただいて構いません』と言うご家族もいます。抑制しないことで転倒などのリスクはどうしても上がります。事前に抑制しないことのリスクを医師がちゃんと伝え、了承を得ておくことがとても重要だと感じています」
お二人の話から感じるのは、慢性期や回復期の医療現場で起こり得る「リスク」をどう捉えるか、医療関係者が考え直さなくてはならない時代になっているということです。
武久さん「身体抑制は、患者が転倒して怪我をすることを防いだり、栄養チューブや点滴、気管切開チューブなどの医療装置を自ら抜かないようにするために行われます。このリスクは具体的で、多くの人にとって理解しやすい問題です。転倒や医療装置トラブルによる事故が訴えられやすいのもそのためです。しかし、そのようなリスクを避けるために行われる身体抑制がもたらす悪影響は、多くの人が体験も想像もしたことはなく、医療者から説明されることも稀です。なので、その深刻さは一般的にはあまり認識されていません」
身体抑制によって患者の尊厳が損なわれQOLが低下するより、訴訟リスクやクレームを避けること。その判断が、安易な身体抑制を続ける医療者の行動に結びついている、と武久さんは言います。
武久さん「人が生きて歩いている以上、家であろうと病院であろうと、転んで怪我をする可能性は常にゼロではありません。ところが、病院で自分で歩いているときに転んで、その怪我がきっかけで亡くなったとしたら、裁判を起こされると病院側は負けてしまうんです。そのリスクを絶対に避けるならば、転びそうな患者さんは全員、身体抑制するしかない。しかしその結果、患者さんが人としての尊厳を失い、生きる気力も無くなって死期が早まることも大いに有り得る。
そんな不幸をこれ以上生み出さないためにも、私たちがこれまでに蓄積してきた、身体抑制ゼロに向けた知見を、多くの医療関係者に知ってもらい、議論の土台としてもらえたら嬉しいですね」
「どうすれば身体抑制をゼロにできるのか?」という問いには、現時点ではこれが絶対に正しいという「正解」は存在しません。しかし「人がほかの人の自由を継続的に奪う」という行為が、倫理的・人道的に許されないことは確かです。「身体抑制ゼロ」という理想の達成は、現場での葛藤と工夫の先に必ずあるはずと信じて、同グループはあきらめることなく取り組みをつづけています。
プロフィール

ライター
大越裕
おおこし・ゆたか
神戸在住。㈱テックベンチャー総研の創業メンバーであるとともに、理系ライター集団、チーム・パスカルの一員として研究者やテクノロジー企業のインタビュー記事を多数手がける。




